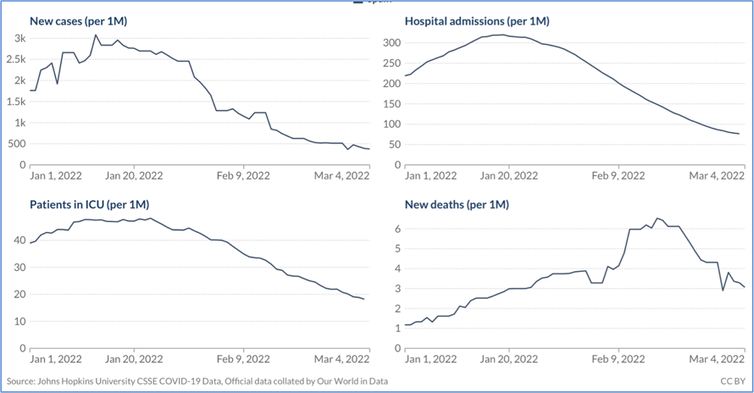
Tras una sexta ola con tasas de transmisión nunca vistas, la incidencia de casos de covid-19 está cayendo rápidamente en prácticamente toda España. También en los países de nuestro entorno. Caen igualmente los ingresos hospitalarios y en las unidades de cuidados intensivos. Y, por fin, también desciende la mortalidad.
Ourworldindata, Author provided
En paralelo a estas caídas, van suavizándose las restricciones. Se reducen los días de aislamiento en los casos confirmados, desaparecen las cuarentenas en los contactos estrechos, la obligatoriedad de usar mascarillas en exteriores, los aforos y los límites de comensales. Reaparecen eventos masivos y fiestas. Y andamos dándole vueltas a cuándo retirar las mascarillas en interiores. Incluso a olvidarnos del testado (que supondría obviar el aislamiento de los positivos no sintomáticos).
Nadie descarta algún posible repunte. Algún diente de sierra o algún brote en algunos sitios. Pero empezamos a levantar la cabeza y a preguntarnos por el futuro más próximo. Aunque podemos dibujar algunos escenarios post-ómicron, siendo sinceros, no tenemos buenas respuestas. Al menos, no muy precisas.
¿Qué es lo siguiente?
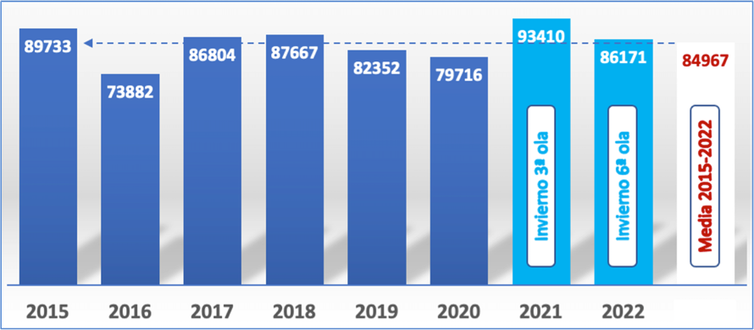
Contamos con cierta experiencia histórica con otros virus respiratorios, como la gripe o el virus sincitial respiratorio. Y, pese a ser viejos conocidos, no es una experiencia agradable. Cada invierno estos virus nos ponen contra las cuerdas: centros de salud desbordados, urgencias hospitalarias abarrotadas, camas en los pasillos, cirugías suspendidas… Y, de cuando en cuando, un invierno peor.
Author provided
Sin embargo, casi no tenemos experiencia con el SARS-CoV-2. Apenas un par de años, muy largos y con situaciones muy cambiantes. Así que desconocemos cómo se comportará el virus cuando salgamos de la sexta ola. ¿Nos aguardan nuevas sorpresas? ¿Cuánta disrupción social será capaz de causar?
Un escenario pospandémico “optimista” es que se comportará de forma similar a una gripe. Endemia con situaciones epidémicas cuando las condiciones le sean favorables. Quizás, como la gripe, sólo en invierno; quizás todo el año. Seguramente con formas graves en personas mayores, inmunocomprometidas u otras personas vulnerables, pero con tasas de mortalidad mucho menores que las vistas hasta ahora. Es posible que las cosas se compliquen y enfrentemos inviernos con epidemias combinadas de gripe y covid-19.
En un escenario más “pesimista”, el SARS-CoV-2 continuaría generando nuevas variantes. Algunas capaces de evadir, más o menos parcialmente, la protección inmunitaria (individual, pero también colectiva) que con tanto esfuerzo y tanto sufrimiento hemos ido construyendo a base de infecciones, vacunación y dosis de refuerzo.
En ese escenario, la protección inmunitaria conferida por las vacunas (o la infección natural) se iría reduciendo en el tiempo. Más respecto al riesgo de infección que al de enfermedad grave. Nuevas variantes más transmisibles, con más infecciones y, quizás –o quizás no– capaces de producir más cuadros graves. Porque la extendida creencia de que los virus tienden a ser más leves con el tiempo es, fundamentalmente, eso, una creencia.
Una red de vigilancia de las infecciones respiratorias
¿Qué hacer para que ningún escenario nos coja por sorpresa? Probablemente, lo primero es acelerar la mejora de la vigilancia epidemiológica e incorporar la covid-19 a un renovado sistema de monitorización de las infecciones respiratorias. Implica ampliar y mejorar la red centinela de atención primaria e integrar la información (también mejorada) de la red centinela hospitalaria, incluyendo urgencias, hospitalización y laboratorios de microbiología. Y, por descontado, incrementar nuestra capacidad de secuenciar.
No estaría de más mantener cierta monitorización de la presencia del SARS-CoV-2 en aguas residuales, un indicador que permite anticipar los brotes. Y construir cohortes de personas a testar (PCR) periódicamente, usando muestras aleatorias de población general, y de grupos específicos como personas mayores en residencias, personal sanitario y niños.
Convendría también monitorizar el probable decaimiento en el tiempo de los anticuerpos neutralizantes mediante encuestas periódicas de seroprevalencia.
Son actividades que combinan acciones de salud pública y asistenciales con métodos de investigación epidemiológica. Terreno ideal para esa anhelada Agencia Estatal de Salud Pública que, si bien requiere un diseño inteligente, también es una necesidad urgente.
Nueva reglamentacion en la ventilación de espacios interiores
La covid-19 nos ha enseñado mucho sobre la transmisión por aerosoles y el exceso de riesgo en los espacios interiores. Mejorar la calidad del aire que compartimos con otras personas en esos espacios es esencial. Las instalaciones de aire acondicionado de los espacios colectivos requieren una nueva reglamentación en relación a su capacidad de renovación del aire o su filtrado para reducir contaminantes biológicos.
Sin duda, la modernización de estas instalaciones es especialmente urgente en espacios con personas vulnerables (residencias, hospitales, centros de salud…). Pero también en los espacios de ocio (cines, teatros, discotecas…) y, por descontado, en las escuelas y centros docentes y en espacios con aforos importantes.
Obviamente, habrá que valorar también nuevas dosis de recuerdo (muy probables en personas vulnerables) y el papel de los nuevos tratamientos. El interés irá creciendo conforme se autoricen vacunas de segunda y tercera generación. También parece lógico mantener las mascarillas en sintomáticos (de cualquier infección respiratoria y en cualquier contexto) y en determinadas situaciones (brotes, centros con vulnerables en territorios con elevada incidencia).
Si los peores escenarios de incremento de casos graves se materializan, habrá que hacer más cosas. Incluso dar pasos atrás en las restricciones.
La sexta ola está acabando, pero no la pandemia
Salimos de la sexta ola dejando atrás mucha infección natural y mucha tercera dosis. Teniendo en cuenta la ocupación de las UCI, muy pocos no vacunados habrán superado esta ola sin haberse infectado. Probablemente –y aunque la situación de guerra en Europa no ayude– disponemos ahora de un tiempo de respiro para recuperarnos mental y socialmente de la covid-19.
Es también un tiempo para preparar la respuesta sanitaria y social frente a –quizás próximos, quizás lejanos– brotes. Más que discutir sobre el nombre de “endemia” o “pandemia”, importa preparar esa respuesta. No puede hacerse sin incertidumbre y sin cierta imprecisión. Probablemente tampoco sin cometer algunos errores. Pero el mayor error a estas alturas sería la complacencia del “fin de la pandemia”.
Salvador Peiró ha recibido financiación por ayudas competitivas públicas nacionales (en general, acciones de investigación o innovación -proyectos, redes, RRHH, plataformas- de la Acción Estratégica en Salud del Plan Nacional de I+D+i) y por acuerdos institucionales con firmas farmacéuticas y tecnológicas. Los financiadores nunca han jugado ningún papel en el diseño de los estudios, la adquisición de datos, su análisis o su interpretación. Tampoco han tenido acceso a las fuentes de datos y nunca influyeron en la decisión de publicación. Es también patrono de la Fundación Instituto de Investigación en Servicios de Salud y miembro de la Asociación de Economía de la Salud (AES), de la Sociedad Española de Epidemiología (SEE), de la Sociedad Española de Salud Pública y Administración Sanitaria (SESPAS) y de la Sociedad Española de Calidad Asistencial (SECA). Es también uno de los investigadores del Programa PROVAVAC de investigación vacunas de la Generalitat Valenciana y miembro de los grupos de expertos en Covid de la Generalitat Valenciana y de la Organización Médica Colegial.
Este artículo fue publicado originalmente en The Conversation. Puedes leer el original aquí.

















